- چرا آزمایش مایع آمنیوتیک درخواست می شود؟
- چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
- آمنیوسنتز چیست و چگونه انجام می شود؟
- چه چیزی در آزمایش مایع آمنیوتیک مورد بررسی قرار می گیرد؟
- سوالات متداول
- چگونه از نتایج آزمایش مایع آمنیوتیک استفاده می شود؟
- چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
- نتیجه آزمایش مایع آمنیوتیک چه چیزی را نشان می دهد؟
- آیا می توان از اختلالات تشخیص داده شده از طریق تجزیه و تحلیل مایع آمنیوتیک جلوگیری کرد؟
- آیا تمامی زنان بارداری باید آزمایش مایع آمنیوتیک را انجام دهند؟
- آیا مقدار مایع آمنیوتیک مهم است؟
آزمایش مایع آمنیوتیک | آزمایش آمنیوسنتز
مایع آمنیوتیک مایع محافظ است که توسط کیسه آمنیوتیک محبوس است. این مایع به عنوان کوسن برای جنین در حال رشد عمل می کند، اما همچنین به منظور تسهیل در تبادل مواد مغذی، آب و محصولات بیوشیمیایی بین مادر و جنین است.
چرا آزمایش مایع آمنیوتیک درخواست می شود؟
- برای تشخیص نقایص مادرزادی خاص
- بیماری های ژنتیکی و ناهنجاری های کروموزومی در جنین، به ویژه اگر آزمایش های غربالگری قبل از تولد غیر طبیعی باشند.
- در صورت وجود سابقه خانوادگی یا خطر بالای بیماری ارثی
- گاهی اوقات برای تشخیص عفونت جنین
- گاهی برای کمک به تشخیص و پایش بیماری های همولیتیک در جنین
- به ندرت، برای ارزیابی بلوغ ریه جنین در صورت افزایش خطر زایمان زودرس
دو کاربرد اصلی آزمایش مایع آمنیوتیک وجود دارد: آزمایش تشخیصی سلامت جنین و حذف مایع آمنیوتیک اضافی.
تشخیص سلامت جنین بررسی می کند که جنین دارای انواع خاصی از ناهنجاری های رشدی یا مشکلات سلامتی است یا خیر. این موارد شامل اما محدود به موارد زیر نیست:
- نقایص مادرزادی احتمالی مربوط به مغز یا نخاع
- ناهنجاری های کروموزومی مانند سندرم داون
- اختلالات ژنتیکی مانند سیستیک فیبروزیس
- رشد غیر طبیعی ریه
- عفونت جنین با ویروس یا باکتری
دومین عملکرد آمنیوسنتز حذف مایع آمنیوتیک اضافی به عنوان یک روش درمانی است. در این حالت مایع برای آزمایش خارج نمی شود و نام فنی این نسخه از روش آمنیورداکشن است.
چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
آمنیوسنتز تشخیصی اغلب بین هفته های 15 تا 18 بارداری انجام می شود. توصیه می شود که آمنیوسنتز به تمام زنان علاقه مند به آزمایش های تشخیصی، صرف نظر از سن یا عوامل خطر اضافی، ارائه شود. با این حال، اغلب بر اساس افزایش احتمال ناهنجاری کروموزومی یا به دلیل سن مادر یا یک نتیجه غیر طبیعی از آزمایش غربالگری قبل از تولد انجام می شود
غربالگری قبل از تولد عموماً شامل سونوگرافی و/یا آزمایش های خونی است که می تواند علائم یک مشکل بالقوه در سلامت یا رشد کودک را تشخیص دهد. هنگامی که یک یافته غیر طبیعی در آزمایش غربالگری قبل از تولد وجود دارد، ممکن است برای کمک به تشخیص علت، آمنیوسنتز به مادر پیشنهاد شود.
موقعیت های دیگری که در آن آمنیوسنتز ممکن است به دلیل افزایش خطر انجام شود عبارتند از:
- داشتن فرزند قبلی با ناهنجاری ژنتیکی یا کروموزومی
- داشتن فرزند قبلی با نقایص مادرزادی خاص
- وقتی پدر و مادر هر دو ناقل یک اختلال ژنتیکی شناخته شده باشند
آمنیوسنتز چیست و چگونه انجام می شود؟
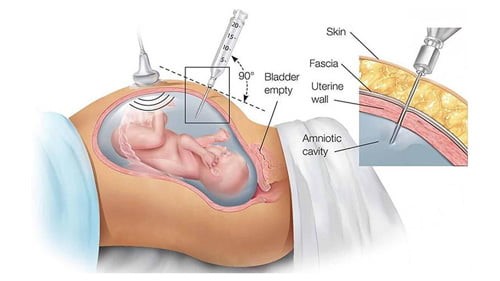
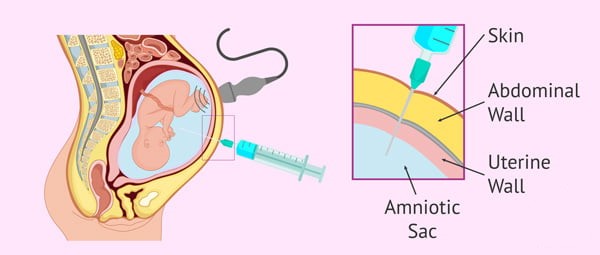
آمنیوسنتز حذف مقدار کمی از مایعی است که اطراف جنین در حال رشد را احاطه کرده است. این عمل توسط یک سوزن بلند نازک صورت می پذیرد که قبل از این اقدام، از سونوگرافی برای یافتن موقعیت جنین در رحم استفاده می شود و به طور مداوم در طول عمل از سونوگرافی استفاده می شود تا اطمینان حاصل شود که سوزن به طور ایمن از نوزاد فاصله دارد. قبل از وارد کردن سوزن، پوست شکم مادر تمیز می شود.
سوزن مورد نیاز برای آزمایش آمنیوسنتز
آزمایش آمنیوسنتز
بسته به هفته های بارداری، ممکن است از شما خواسته شود قبل از آزمایش ادرار کنید یا از ادرار کردن خودداری کنید. در ابتدای بارداری، مثانه پر می تواند به موقعیت مناسب رحم کمک کند، اما مثانه خالی معمولاً در اواخر بارداری ترجیح داده می شود. برای این آزمایش از شما خواسته می شود که روی میز آزمایش دراز بکشید. از سونوگرافی برای تجسم محل جنین، جفت و رحم استفاده می شود.
برای کاهش درد ممکن است یک داروی بی حس کننده روی شکم اعمال شود و پوست شکم با یک ماده ضد عفونی کننده ضد عفونی شود. یک سوزن وارد می شود و از سونوگرافی برای کمک به حرکت سوزن از طریق شکم برای رسیدن به مایع آمنیوتیک استفاده می شود.
مقدار کمی مایع آمنیوتیک دور ریخته می شود تا اطمینان حاصل شود که هیچگونه آلودگی مادر در داخل سوزن وجود ندارد، و سپس مایع به داخل سرنگ کشیده شده و برای آزمایش به آزمایشگاه ارسال می شود. بسته به آزمایش های خاصی که انجام می شود، نتایج ممکن است ظرف چند روز تا 4 هفته یا در صورت آزمایش بلوغ ریه جنین، ظرف چند ساعت در دسترس باشد.
این آزمایش فقط حدود 15 دقیقه طول می کشد و به طور معمول فقط کمی ناراحتی یا گرفتگی ایجاد می کند. بهتر است در 24 ساعت اول پس از عمل از هرگونه فعالیت شدید خودداری کنید. اگر هیچ عارضه ای وجود نداشته باشد، می توانید فعالیت های عادی، از جمله ورزش و رابطه جنسی را از سر بگیرید.
اگرچه عوارض جانبی جدی غیرمعمول هستند، اما ممکن است گرفتگی خفیف، خونریزی واژینال جزئی یا مقداری مایع آمنیوتیک که از واژن نشت می کند را تجربه کنید.
عوارض این روش:
- ممکن است سقط جنین وجود داشته باشد.
- احتمال آسیب به جنین وجود دارد.
- ممکن است نشت مایع آمنیوتیک وجود داشته باشد.
- احتمال سقط جنین وجود دارد.
- احتمال زایمان زودرس وجود دارد.
- احتمال عفونت وجود دارد.
- ممکن است آمبولی مایع آمنیوتیک وجود داشته باشد.
- شانس ایزوایمونیزاسیون Rh مادر وجود دارد.
- ممکن است به مثانه یا روده آسیب وارد شود.
اگر هر یک از علائم زیر را تجربه کردید، باید فوراً با ارائه دهنده خود تماس بگیرید:
- خونریزی مداوم یا نشت مایع آمنیوتیک از واژن
- گرفتگی شدید که بیش از چند ساعت ادامه دارد
- دمای بالاتر از 38 درجه سانتیگراد
عوارض ناشایع است اما ممکن است پس از آمنیوسنتز رخ دهد. نشت مقدار کمی مایع آمنیوتیک طبیعی است، اما مقادیر زیاد مایع از دست رفته می تواند خطر عفونت، زایمان زودرس و سایر عوارض را افزایش دهد
احتمال کمی وجود دارد که سوزن کیسه آمنیوتیک نوزاد را سوراخ کند و باعث نشت مقدار کمی مایع آمنیوتیک بعد از عمل شود، که این خود باعث عفونت می شود یا در موارد نادر باعث سقط جنین می گردد. خطر سقط جنین مربوط به این روش 1/300 تا 1/500 در نظر گرفته می شود که بسیار کمتر از خطر یک زن (در هر سنی) برای بچه دار شدن با ناهنجاری کروموزومی است.
- نمونه برای بیماری همولیتیک نوزاد، باید از نور خودداری شود. نمونه باید در بطری یا لوله های آزمایش کهربایی رنگ نگهداری شود.
- نمونه برای بلوغ ریه جنین باید برای تحویل به آزمایشگاه در یخ قرار داده شود و در یخچال نگهداری شود.
- نمونه برای سیتوژنتیک ممکن است قبل از تجزیه و تحلیل در دمای اتاق (37 درجه سانتیگراد) نگهداری شود.
- نمونه برای آزمایش بیوشیمیایی باید فوراً از عناصر سلولی و باقی مانده جدا شود تا از تأثیر متابولیسم سلولی جلوگیری شود
چه چیزی در آزمایش مایع آمنیوتیک مورد بررسی قرار می گیرد؟
مایع آمنیوتیک در دوران بارداری، جنین در حال رشد را احاطه، محافظت و تغذیه می کند. تجزیه و تحلیل مایع آمنیوتیک شامل آزمایش های مختلفی است که می تواند برای ارزیابی سلامت جنین انجام شود.
مایع آمنیوتیک به جنین اجازه می دهد تا نسبتاً آزاد در داخل رحم حرکت کند، بند ناف را از فشرده شدن دور نگه می دارد و به حفظ دمای ثابت کمک می کند. مایع آمنیوتیک در کیسه آمنیوتیک وجود دارد و به طور معمول یک مایع شفاف تا زرد کم رنگ است که حاوی پروتئین، مواد مغذی، هورمون ها و آنتی بادی ها است.
پاتوفیزیولوژی مایع آمنیوتیک:
مایع آمنیوتیک از موارد زیر ناشی می شود:
- دستگاه تنفسی جنین
- ادرار
- از غشای آمنیوتیک
- از بند ناف
- مایع آمنیوتیک در طول دوران بارداری افزایش می یابد و در سه ماهه سوم به حداکثر یک لیتر (1 لیتر) می رسد.قبل از زایمان به تدریج کاهش می یابد.
- حدود 30 میلی لیتر از مایع آمنیوتیک از گردش خون مادر در طول سه ماهه اول به دست می آید. ترکیب آن شبیه پلاسمای مادر با افزودن سلول های
- جنینی است. این سلول ها ممکن است پایه ای را برای تجزیه و تحلیل سیتوژنتیک فراهم کنند.
- پس از سه ماهه اول، ادرار جنین سهم عمده ای در حجم مایع آمنیوتیک دارد.
- اکنون بلع مایع آمنیوتیک توسط جنین آغاز می شود و افزایش مایع ادرار جنین را تنظیم می کند.
- اگر در بلعیدن مایع آمنیوتیک نارسایی وجود داشته باشد، مایعی به نام هیدرامنیوس در آن جمع می شود. این منجر به ناراحتی جنین می شود که معمولاً در نقص لوله عصبی دیده می شود.
- الیگوهیدرآمنیوس کاهش مایع آمنیوتیک است که در افزایش بلع مایعات، ناهنجاری های دستگاه ادراری و نشت غشاء دیده می شود.
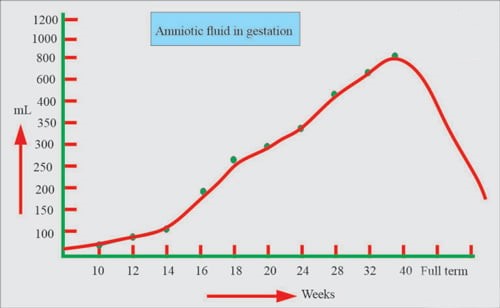
مایع آمنیوتیک در بارداری
با پیشرفت بارداری (بارداری)، تغییراتی به شرح زیر در مایع آمنیوتیک ایجاد می شود:
- پس از 25 هفته، آمیلاز، آلکالین فسفاتاز، اوره، اسید اوریک، کراتینین و فسفولیپیدها افزایش می یابد.
- کاهش کلرید، بیلی روبین، پروتئین، گلوکز و سدیم وجود دارد.
- افزایش سطح AFP نشان دهنده نقص لوله عصبی است در حالی که کاهش سطح AFP با افزایش خطر تریزومی 21 مرتبط است.
- نسبت لسیتین/اسفنگومیلین (L/S) بلوغ ریه جنین را اندازه گیری می کند.
- لسیتین سورفکتانت اصلی مورد نیاز برای تهویه آلوئولی است. در صورت کمبود سورفکتانت، آلوئول ها در طول بازدم فرو می ریزند و منجر به سندرم دیسترس تنفسی (RSD) می شوند. این ممکن است یکی از دلایل اصلی مرگ در نوزادان نابالغ باشد. با کاهش نسبت L/S، خطر ابتلا به RDS افزایش می یابد.
- فسفاتیدیل گلسرول (PG): این سورفکتانت جزئی ریه حدود 10 درصد است. که به طور کامل توسط سلول های آلوئولی ریه بالغ سنتز می شود و نشانگر خوبی برای بلوغ ریه است.
- تجزیه و تحلیل مایع آمنیوتیک برای سطح بیلی روبین (یا جذب در 450) در مادران Rh منفی در هفته های بعدی بارداری، شدت کم خونی ناشی از ناسازگاری Rh را نشان می دهد.
جنین مایع آمنیوتیک را بلعیده و استنشاق کرده و آن را به صورت ادرار آزاد می کند. میزان مایع آمنیوتیک با گذشت زمان افزایش می یابد و دائما جذب و تولید می شود. در طی این فرآیند گردش خون، سلولهای قسمتهای مختلف بدن جنین به داخل مایع فرو می روند و مواد شیمیایی تولید شده توسط جنین نیز وجود دارد. به همین دلیل نمونه های مایع را می توان برای ارزیابی سلامت جنین آزمایش کرد. چندین آزمایش آزمایشگاهی ممکن است روی مایع انجام شود تا به شناسایی شرایط و بیماری های مختلف کمک کند
به تازگی، پیشرفت تکنولوژی آزمایش و بهبود گزینه های غربالگری قبل از تولد، به ویژه غربالگری پیش از تولد (NIPS)، منجر به کاهش استفاده از آزمایش های تشخیصی مانند آمنیوسنتز شده است. NIPS یک نمونه خون از یک زن باردار را برای قطعات DNA بدون سلول (cfDNA) تولید شده توسط جفت بررسی می کند. به طور معمول برخی از ناهنجاری های کروموزومی مانند سندرم داون (تریزومی 21)، سندرم ادواردز (تریزومی 18) و سندرم پاتائو (تریزومی 13) نمایش داده می شود و می توان آن را در هفته دهم بارداری انجام داد.
با این حال، در حال حاضر، آزمایش های تشخیصی “تهاجمی” مانند آمنیوسنتز و نمونه گیری از پرزهای کوریونی (CVS) هنوز برای تأیید نتایج مثبت غربالگری قبل از تولد یا آزمایش شرایطی که تحت آزمایش غربالگری قرار نگرفته است، مورد نیاز است.
در بسیاری از موارد، آمنیوسنتز همچنین شامل اندازه گیری سطوح آلفا فتوپروتئین (AFP) و استیل کولین استراز (AChE) در مایع آمنیوتیک است.
آلفا فتوپروتئین (AFP) پروتئینی است که به طور معمول توسط جنین ساخته میشود، اما سطوح غیرطبیعی آن میتواند به برخی از نقصهای مادرزادی مرتبط باشد. AChE آنزیمی است که در نخاع و مغز جنین تولید می شود. به طور معمول در مایع آمنیوتیک تشخیص داده نمی شود. در صورت وجود، ممکن است مربوط به نقص لوله عصبی باز باشد، مانند اسپینا بیفیدا(spina bifida).
در حالی که اینها رایجترین آزمایشهایی هستند که پس از آمنیوسنتز انجام میشوند، ممکن است آزمایشهای دیگری برای بررسی عفونتهای باکتریایی یا ویروسی یا ارزیابی سایر جنبههای سلامت نوزاد متولد نشده درخواست شود.
آلودگی خون مادر یا جنین با مدفوع جنین (مکونیوم) در مایع آمنیوتیک می تواند بر برخی نتایج آزمایش شیمیایی تأثیر بگذارد.
مامیزه یا مکونیوم: (Meconium) مدفوعی است که در دو سه روز آغاز تولد از نوزاد انسان دفع میشود. این مدفوع ترکیبی است از صفرا و ترشحات و سلولهای مخاطی روده نوزادان که در حالت جنینی بوجود آمده است. رنگ آن خرمایی مایل به سبز است
یک جایگزین مایع آمنیوتیک برای تجزیه و تحلیل کروموزومی و آزمایش ژنتیکی ، نمونه برداری از پرزهای کوریونی (CVS) است که می تواند زودتر ، بین هفته های 10 تا 12 بارداری انجام شود. این روش در سه ماهه اول یک نمونه کوچک بافت جفت را در محل کاشت جمع آوری می کند و در صورت انجام توسط یک پزشک مجرب، درصد خطری مشابه با آمنیوسنتز را به دنبال دارد. با این حال، CVS نمی تواند نقص لوله عصبی یا نقص دیواره شکم را تشخیص دهد.
سوالات متداول
چگونه از نتایج آزمایش مایع آمنیوتیک استفاده می شود؟
تجزیه و تحلیل مایع آمنیوتیک ممکن است برای چندین هدف مختلف مورد استفاده قرار گیرد و آزمایش خاصی که انجام می شود بستگی به دلیل آزمایش دارد. لیست زیر برخی از رایج ترین روش هایی است که ممکن است از این تجزیه و تحلیل برای تشخیص قبل از تولد استفاده شود:
برای تشخیص ناهنجاری های کروموزومی یا اختلالات ژنتیکی
کالج متخصصان زنان و زایمان آمریکا (ACOG) توصیه می کند که به تمام زنان باردار امکان انجام آمنیوسنتز برای تشخیص ناهنجاری های کروموزومی داده شود. یک متخصص مراقبت های دوران بارداری می تواند به یک زن باردار کمک کند تا جوانب مثبت و منفی خود را بسنجد.
تجزیه و تحلیل کروموزوم – به عنوان یک آزمایش سیتوژنتیک انجام می شود که می توان آن را کاریوتایپینگ نیز نامید یا به عنوان یک تجزیه ریز آرایه کروموزومی. هر دو روش ناهنجاری های کروموزومی مرتبط با انواع اختلالات کروموزومی را تشخیص می دهند. این آزمایش 22 کروموزوم زوج و کروموزومهای جنسی (X ، Y) در سلولهای نمونه مایع آمنیوتیک را ارزیابی می کند و می تواند برای تشخیص انواع اختلالات ، از جمله:
- سندرم داون (تریزومی 21)، ناشی از کروموزوم 21 اضافی در تمام یا بیشتر سلولهای بدن
- سندرم ادواردز (تریزومی 18)، ناشی از کروموزوم 18 اضافی
- سندرم پاتائو (تریزومی 13)، ناشی از کروموزوم 13 اضافی
- سندرم کلاین فلتر، شایع ترین ناهنجاری کروموزوم جنسی در مردان. ناشی از کروموزوم X اضافی است
- سندرم ترنر، ناشی از فقدان یک کروموزوم X در زنان است. با توجه به ماهیت این نوع آزمایش ، تجزیه و تحلیل کروموزوم همچنین می تواند جنسیت جنین را به طور قطعی تعیین کند.
آزمایش ژنتیکی، که آزمایش مولکولی نیز نامیده می شود، DNA جنین را برای بررسی جهش های ژنی خاص که با اختلالات ژنتیکی خاص مرتبط هستند، ارزیابی می کند. ممکن است آزمایش مولکولی به دلیل سابقه خانوادگی یک اختلال ارثی خاص یا به دلیل ناهنجاری های خاص سونوگرافی جنین که علت ژنتیکی دارند ، ارائه شود.
برای تشخیص نقایص لوله عصبی باز (NTDs)، مانند اسپینا بیفیدا یا آنسفالی، یا نقص باز دیواره شکم. مثلا:
- AFP (آلفا-فتوپروتئین) در مایع آمنیوتیک با نقص لوله عصبی افزایش می یابد.
- استیل کولین استراز با نقص لوله عصبی و سایر ناهنجاری های آناتومیکی افزایش می یابد.
برای تشخیص Rh و سایر ناسازگاری های گروه خونی
هنگامی که مادری قبلاً از طریق حاملگی های پیشین یا انتقال خون در معرض گلبول های قرمز “خارجی” قرار گرفته باشد ، ممکن است آنتی بادی هایی نسبت به پروتئین های موجود در لایه بیرونی گلبول های قرمز خارجی (آنتی ژن ها) ایجاد کند. اگر آنتی ژن ها در گلبول های قرمز جنین (از پدر به ارث رسیده) وجود داشته باشد، آنتی بادی های RBC مادر می توانند از جفت عبور کرده و به گلبول های قرمز جنین متصل شده و آنها را از بین ببرند و باعث کم خونی همولیتیک شوند.
جنین مبتلا می تواند بیماری همولیتیک نوزاد را ایجاد کند. یکی از شایع ترین ناسازگاری ها به دلیل تفاوت ABO و گروه Rh است، اما گروه های خونی بسیار دیگری نیز وجود دارد که ممکن است این مشکل را ایجاد کنند.
به طور معمول، اگر جنین مورد آزمایش قرار گرفته و مشخص شده است که Rh یا گروه خونی با مادران ناسازگاری دارد، جنین با استفاده از اسکن های تصویربرداری به صورت غیرتهاجمی کنترل می شود. با این حال، اگر جنین علائم نیاز به تزریق خون را نشان دهد، آزمایش بیلی روبین (همچنین به عنوان دلتا در OD450 شناخته می شود) ممکن است برای ارزیابی شدت کم خونی همولیتیک انجام شود. این یک آزمایش تهاجمی است و به طور معمول انجام نمی شود. بیلی روبین یک پیگمان زرد نارنجی است، یک ماده زائد که عمدتاً با تجزیه معمولی هم تولید می شود.
برای تشخیص عفونت های جنین
برای تشخیص عفونت های منتقل شده از مادر به نوزاد در دوران بارداری (عفونت های مادرزادی) می توان چند آزمایش روی مایع آمنیوتیک انجام داد. برخی از این عفونت ها ممکن است پیامدهای جدی برای جنین در حال رشد داشته باشند. چند مثال شامل آزمایش های زیر است:
- TORCH: توکسوپلاسموز، سرخجه، سیتومگالوویروس (CMV)، ویروس هرپس سیمپلکس (HSV)
- پاروویروس B19
- کشت برای عفونت های باکتریایی
ارزیابی بلوغ ریه جنین
دستورالعمل های اخیر ACOG(سازمان عضویت حرفه ای برای متخصصان زنان و زایمان آمریکا ) دیگر استفاده معمول از بلوغ ریه جنین را در تصمیم گیری بالینی توصیه نمی کند. با این حال، آزمایش برای ارزیابی بلوغ ریه جنین ممکن است در شرایط خاصی انجام شود، به عنوان مثال، اگر زنی از تاریخ خود بسیار مطمئن نیست و در معرض خطر زایمان زودرس قرار دارد یا نیاز ناگهانی پزشکی به زایمان زودرس وجود دارد.
مواد مختلف در مایع آمنیوتیک (تعداد بدن لاملار ، فسفاتیدیل گلیسرول (PG)، نسبت لسیتین/اسفنگومیلین (L/S)) اندازه گیری می شود. هدف از این آزمایش تعیین خطر بیماری تهدید کننده زندگی به نام سندرم دیسترس تنفسی نوزادان (RDS) است.
چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
تجزیه و تحلیل ژنتیک مایع آمنیوتیک ممکن است به عنوان بخشی از آزمایش سه ماهه دوم قبل از تولد ارائه شود و در درجه اول بین هفته های 15 تا 18 بارداری انجام می شود. به ویژه، آزمایش در موارد زیر توصیه می شود:
- یک زن در سه ماهه اول سندرم داون، غربالگری پیش از بارداری غیر تهاجمی (NIPS) با استفاده از DNA بدون سلول یا غربالگری سرم مادر سه ماهه دوم دچار اختلال می شود.
- زنی دارای فرزند قبلی یا بارداری با ناهنجاری کروموزومی یا اختلال ژنتیکی بوده است
- والدین دارای اختلال ارثی هستند یا هر دو والد دارای ژن شناخته شده برای اختلال ارثی هستند
- ناهنجاری در سونوگرافی جنین تشخیص داده شده است
- در صورت وجود ناسازگاری Rh یا گروه خونی بین جنین و مادر و مانیتور جنین که ممکن است به تزریق خون نیاز باشد، ممکن است آزمایش برای نظارت بر سطح بیلی روبین انجام شود.
- ممکن است در اواخر بارداری برای تشخیص عفونت جنین تجزیه و تحلیل مایع آمنیوتیک انجام شود.
- ممکن است آزمایش مایع آمنیوتیک بلوغ ریه جنین انجام شود در صورتی که زن در مورد تاریخ خود مطمئن نباشد و برای زایمان زودرس در معرض خطر بیشتری قرار دارد یا نیاز ناگهانی پزشکی به زایمان زودرس وجود دارد.
نتیجه آزمایش مایع آمنیوتیک چه چیزی را نشان می دهد؟
آزمایش ژنتیک، تجزیه و تحلیل کروموزوم و آزمایش نقص لوله عصبی:
از آنجا که این نتایج می تواند پیچیده باشد، زنان باید نتایج آزمایش خود را نه تنها با پزشک خود بلکه به طور ایده آل با فردی که در زمینه ژنتیک تخصص دارد، مانند مشاور ژنتیک یا متخصص طب مادر و جنین، مشورت کنند.
اگر یک ناهنجاری کروموزومی یا یک اختلال ژنتیکی با آزمایش تشخیصی تشخیص داده شود، به احتمال زیاد نوزاد دچار این بیماری می باشد. با این حال، بسیاری از اختلالات کروموزومی دارای طیف وسیعی از شدت هستند و صرفاً تشخیص به پیش بینی شدت یا پیش آگهی بیماری کمک نمی کند. همچنین باید توجه داشت که هرگونه اختلال ژنتیکی یا ناهنجاری کروموزومی با این آزمایش تشخیص داده نمی شود.
اگر افزایش AFP (آلفا-فتوپروتئین) نشان دهنده ناهنجاری مانند نقص لوله عصبی باز یا نقص دیواره شکم باشد، ممکن است آزمایش و تصویربرداری اضافی برای تعیین شدت بیماری و بهترین روش عمل انجام شود.
Rh یا سایر ناسازگاری های گروه خونی:
افزایش سطح بیلی روبین در مایع آمنیوتیک در صورت ناسازگاری گروه خونی جنین و مادر نشان دهنده افزایش تخریب گلبول های قرمز خون و احتمال ابتلای جنین به بیماری همولیتیک نوزاد است که بسته به شدت نیاز به درمان قبل یا بعد از تولد دارد.
عفونت های جنینی:
نتایج کشت مایع آمنیوتیک و آزمایش ها برای ویروس های مختلف نشان می دهد که آیا عفونت وجود دارد یا خیر.
بلوغ ریه جنین:
اگرچه این روزها به ندرت مورد استفاده قرار می گیرد ، اما اگر آزمایش نشان دهد که ریه های جنین هنوز بالغ نشده اند، پزشک ممکن است اقدامات لازم را برای تاخیر در زایمان، استفاده از داروها برای افزایش بلوغ ریه ها یا در صورت لزوم شروع درمان بلافاصله پس از تولد انجام دهد.
آیا می توان از اختلالات تشخیص داده شده از طریق تجزیه و تحلیل مایع آمنیوتیک جلوگیری کرد؟
- از ناهنجاری های ژنتیکی و کروموزومی نمی توان جلوگیری کرد ، فقط تشخیص داده می شود.
- خطر ابتلا به نقایص مادرزادی لوله عصبی باز را می توان با دریافت مقدار زیادی اسید فولیک قبل و در دوران بارداری به حداقل رساند.
- تعداد زنان مبتلا به حساسیت Rh از زمانی که تزریق Rh ایمونو گلوبولین برای جلوگیری از تشکیل آنتی بادی Rh در مراقبت های قبل و بعد از زایمان روتین شده ، بسیار کاهش یافته است.
آیا تمامی زنان بارداری باید آزمایش مایع آمنیوتیک را انجام دهند؟
این یک تصمیم بسیار شخصی است و بهترین تصمیم توسط خود شخص و پزشک او است که با هم کار می کنند. کالج آمریکایی زنان و زایمان (ACOG) توصیه می کند که به همه زنان باردار امکان انجام آمنیوسنتز داده شود. اگرچه خطر مرتبط کم است، اما باید با تمایل به اطلاعاتی که با آزمایش به دست می آید، تصمیم گرفته شود. همچنین مشورت با یک مشاور ژنتیک می تواند در یادگیری بیشتر انواع آزمایش های موجود مفید باشد.
آیا مقدار مایع آمنیوتیک مهم است؟
به این معنا که اگر مایع زیاد یا بسیار کم باشد، ممکن است نشان دهنده مشکل جنین، جفت یا هر دو باشد. سونوگرافی معمولاً برای تخمین مقدار مایع آمنیوتیک موجود است.
مایع آمنیوتیک بسیار کم (الیگوهیدرامنیوس) تقریباً در 11 درصد از همه حاملگی ها رخ می دهد. این بیماری بیشتر در اثر نشت مایع آمنیوتیک به دلیل پارگی کیسه آمنیوتیک (پارگی زودرس غشاها) ایجاد می شود، اما همچنین می تواند ناشی از ناهنجاری کلیه های جنین و/یا دستگاه ادراری باشد. اگر کلیه های جنین به طور عادی کار نکنند، ادرار کافی برای جایگزینی آنچه که جنین بلع می کند تولید نمی کنند و اگر انسداد مجاری ادراری وجود داشته باشد، می تواند مانع از برگشت مجدد ادرار به کیسه مایع آمنیوتیک شود. بارداری های تحت تأثیر الیگوهیدرامنیوس در معرض خطر بالاتری برای پیامدهای نامطلوب جنین هستند و باید با احتیاط کنترل شوند.
مایع آمنیوتیک (پلی هیدرامنیوس) بیش از حد تقریباً در 1 درصد از همه حاملگی ها رخ می دهد و اگرچه معمولاً با مسائل مهمی همراه نیست، اما اگر شدید باشد، می تواند با ایجاد تنگی نفس، زایمان زودرس یا خون ریزی پس از زایمان شدید، مادر را تحت تأثیر قرار دهد. در برخی موارد، تخلیه مایع اضافی با آمنیوسنتز ممکن است مورد نیاز باشد. تقریباً در 20 درصد از حاملگی های دارای پلی هیدرامنیوس، یک ناهنجاری جنین مشخص می شود، مانند مری ناقص شکل گرفته که از بلع مایع آمنیوتیک جنین جلوگیری می کند. با این حال، در بیشتر مواقع، علت مشخص نیست.
در ادامه خواهید خواند...
- چرا آزمایش مایع آمنیوتیک درخواست می شود؟
- چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
- آمنیوسنتز چیست و چگونه انجام می شود؟
- چه چیزی در آزمایش مایع آمنیوتیک مورد بررسی قرار می گیرد؟
- سوالات متداول
- چگونه از نتایج آزمایش مایع آمنیوتیک استفاده می شود؟
- چه زمانی آزمایش مایع آمنیوتیک درخواست می شود؟
- نتیجه آزمایش مایع آمنیوتیک چه چیزی را نشان می دهد؟
- آیا می توان از اختلالات تشخیص داده شده از طریق تجزیه و تحلیل مایع آمنیوتیک جلوگیری کرد؟
- آیا تمامی زنان بارداری باید آزمایش مایع آمنیوتیک را انجام دهند؟
- آیا مقدار مایع آمنیوتیک مهم است؟